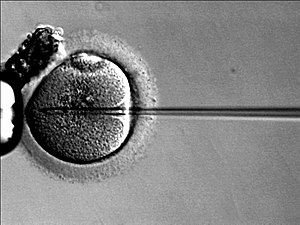
体外受精
| In vitro fertilisation | |
|---|---|
| 治療法 | |

| |
| シノニム | IVF |
| ICD-10-PCS | 8E0ZXY1 |
| MeSH | D005307 |
ヒトの生殖医療における体外受精(たいがいじゅせい、英: in vitro fertilization, IVF)は、不妊治療の一つで、通常は体内で行われる受精を体の外で行う方法。体外受精と顕微授精の総称を生殖補助医療技術(Assisted Reproductive Technology=ART)と呼ぶ。
受精して分裂した卵(胚)を子宮内に移植することを含めて体外受精・胚移植(IVF-ET、ET=embryo transfer)という。 胚盤胞まで成長させてから子宮内に移植する場合は、IVF-BT(BT=blastocyst transfer)という。
一般では体外授精と表記されることもあるが、これは人工授精や顕微授精などと混同したものであり、日本産科婦人科学会の用語集では「体外受精」の表記を用いている。 日本語では「受精」と「授精」が、表記・音ともに似ているため混同されやすいが、英語では元々、受精はFertilization、授精はInseminationの訳であり、全く別のものである。
排卵誘発剤や外科的手法などによって所得した卵子を、体外で精子と接触させて人為的に受精を行ったのち、培養した胚(受精卵)を子宮内などに戻して妊娠を図る。
対象
通常、卵管閉塞などの器質的原因や、タイミング法や人工授精を試みたが妊娠に至らなかった場合に用いられる。通常は精子を自然受精させるが、乏精子症など精子側の受精障害がある場合には顕微授精(多くの場合、卵細胞質内精子注入法:ICSI(intracytoplasmic sperm injection))を行う。卵子を包む透明帯に問題が有り孵化しにくい時は、アシステッドハッチングと呼ばれる技術で着床の手助けをする事もある。
自然での人間の周期あたり妊娠率は平均15%前後だが、IVF-ETの場合25%程となる。
体外受精は現代では広く行われる不妊治療の一つである。あくまでも女性の卵子を使用するため、卵子そのものの老化の影響は確実に受ける。体外受精を用いたとしても、45歳を超える女性の場合、妊娠できる可能性は0.5%ほどである。しかしその実態を知らず、体外受精をすれば50歳まで妊娠は可能と考える女性もいる。
歴史
イギリスの生理学者ロバート・G・エドワーズが1978年に最初に成功し、女児(ルイーズ・ブラウン)が生まれた。エドワーズはこの業績により2010年度のノーベル生理学・医学賞を受賞した。日本では1983年に東北大学の鈴木雅洲らが成功した。
ルイーズの誕生以来およそ40年間で、世界全体としては700万人以上が体外受精で生まれた。そのうち日本人は約48万人(2015年末時点までの日本産科婦人科学会による集計)である。体外受精で生まれた人々の健康状態や生殖能力などの長期追跡調査も行われており、大きな問題は報告されていない。
開始初期の費用は、HMGと呼ばれる注射の排卵誘発剤を用い約30万 - 60万円と高額であった。近年、クエン酸クロミフェン内服錠を用いた誘発法を用い、10万円前後で治療を行う施設も出てきている。
用語
「in vitro(イン・ビトロ)」はラテン語で「ガラスの中で」を意味する。初期の生物学実験において、組織や細胞を生体内(in vivo)ではなく、ガラスの容器、例えばビーカーや試験管、ペトリ皿(シャーレ)の中で培養・実験することを言った。今日では、科学用語の「in vitro」はあらゆる生物学手法で用い、生体内ではなく生体外で行うことのうち、通常であれば生体内で起きること、を指す。
俗語では、体外受精により生まれた赤ちゃんのことを「試験管ベビー(test tube babies)」と呼ぶことがある。化学や生物の実験室で汎用される試験管状のガラスやプラスチック樹脂の容器内で受精させるイメージから、そう呼ばれてきた。しかし実際には、体外受精はもっと浅い容器であるペトリ皿を用いている。自己子宮内膜共培養という方法では、生体成分の上で培養されるが、依然、体外受精の一つの方法として考えられている。
方法
- まず卵胞を育てる。誘発方法は何通りかあり、内服薬のみの場合もある。その方法の一つは、女性は約1か月、性腺刺激ホルモン放出ホルモンアナログ(スプレキュア点鼻薬等)を使用し、性腺刺激ホルモンを放出する下垂体の作用を麻痺させる(正確にはダウンレギュレーションと呼ばれる)ことで排卵を防ぐ。続いて卵胞を成長させるために閉経ゴナドトロピン(hMG)の注射を7ー9日連続で行う。
- 超音波画像診断で卵胞が十分な大きさに成長したのを確認した後、最後にヒト絨毛性ゴナドトロピン(hCG)を注射し、またはスプレキュアの点鼻により排卵を誘発する(通常の排卵は月経周期につき一個であるが、ホルモンの投与によって複数個の排卵が誘発される。排卵数は個人差が大きい)。
- 排卵誘発後35時間で静脈麻酔や部分麻酔をし(医療機関によっては無麻酔の場合もある)、超音波で確認しながら腹式または膣式に細い針を卵巣に刺し、複数の卵子(通常2〜10個程度)を採取(採卵)する。
- 採卵日に精子も採取する。
- 採卵から1 - 3時間後にシャーレの中で調整済みの精子を振りかけて受精を行い、数日間培養を続ける。
- 受精した卵は分割をし、翌日には受精卵として確認できる。体外受精が成功するかどうかの1つの鍵は、どれだけ質の良い受精卵が得られるかということで、色がきれいで、透明感があり、形が良く、はりがあって、傷がない受精卵が着床率が良い。「グレード」と呼ばれるランク付けが行われる。
- 4細胞期または8細胞期の受精卵の内、発生が順調で形態の良い受精卵だけが膣から子宮内へ注入される(胚移植)。麻酔は行わない。母子ともにリスクの大きい多胎妊娠を防ぐため、原則として子宮に戻される受精卵は1個とされている。
- さらに胚盤胞まで培養し凍結保存した上で、2周期以上後に移植する方法もある(胚盤胞移植)。
子宮に戻されなかった余剰受精卵は通常、妊娠が成功しなかった場合や次の妊娠に備えて、凍結保存剤を加えて冷凍し、液体窒素タンク中で保存される。これは、排卵誘発および卵子採取に関わる女性への負担を低減する利点もある。冷凍保存を維持するのにかかる費用(定期的な液体窒素の補充や機器の維持管理等)もすべて、不妊治療を受ける夫婦の自費負担となる。体外受精法による不妊治療は、そのほとんどが健康保険が適用されない。
合併症
多数の受精卵を子宮内に戻せば当然妊娠率が上がるため、不妊治療クリニックの中には一度の体外受精で多数の受精卵を子宮に戻すこともあり、3胎以上の超多胎妊娠の例も増えていた。2008年(平成20年)には「体外受精で一度に子宮へ戻す受精卵は原則1個」という日本産科婦人科学会によるガイドラインができている。
各国の状況
イギリス
英国NHSにおけるIVF受給適用は、それぞれの地域の臨床コミッショングループ(CGC)によって決定される。英国国立医療技術評価機構(NICE)は、最低2年間は通常のセックスを試した40歳以下の女性について、3サイクルまでのIVFを適用としている。40歳を超えた女性についてはトライアルは継続されない。エセックス、ベッドフォードシャー、サマセットのCCGは、IVF予算を1サイクルへと削減するか、または廃止した。今後削減するCGCはさらに増加すると予想される。 例外的なケースでは受給可能となることもあり、たとえば男性パートナーに伝染性疾患がある場合や、パートナーががん治療の影響を受けている場合など。運動組織Fertility Fairnessによれば、2014年にはイングランドの全てのCGCにおいて、最低1回のIVFを受給可能としていた。 NHSの負担額は、イングランドでは2014年5月においては3000-6000イギリスポンドの範囲であった。