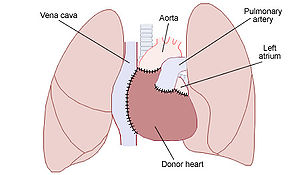
心臓移植
| 心臓移植 | |
|---|---|
| 治療法 | |
 同所性心移植
| |
| 診療科 | 循環器学 |
| ICD-9-CM | 37.51 |
| MeSH | D016027 |
| MedlinePlus | 003003 |
心臓移植(しんぞういしょく、英: Heart transplantation)または心移植(しんいしょく)とは、重症心不全など他に代替治療手段の無い末期心疾患に罹患している患者である移植希望者(レシピエント)に対し、脳死状態にある臓器提供者(ドナー)の体から提供された心臓を移植する手術である。レシピエントの心臓を摘出してドナーの心臓を移植する術式(同所性心移植)が一般的であるが、レシピエント心を残し、ドナー心は別の場所に移植する術式(異所性心移植)も存在する。移植後は拒絶反応、感染症を予防するために種々の薬剤を服用する必要があるが、救命と余命の延長、クオリティ・オブ・ライフ(QOL)の向上を図り、最終的に社会復帰が期待できる治療法である。
歴史
心移植の研究の歴史は20世紀初頭から始まった。1905年にフランスの外科医アレクシス・カレルらが仔犬の心臓を成犬の頚部に血管吻合して移植したのが最初の動物実験例である。当初はこのように異所性心移植の研究からスタートしたが、第二次大戦後に本格的な心移植の試みが始まり、スタンフォード大学のノーマン・シャムウェイらのグループの精力的な研究により1960年代には犬の同所性心移植での長期生存に成功した。そして1964年にミシシッピ大学病院でジェームズ・ハーディがチンパンジーから成人への心移植を試み、初の人間に対する異種移植による心移植となった。
以後研究が重ねられ、1967年に南アフリカ・ケープタウン大学のクリスチャン・バーナードが、交通事故の女性から心停止後に人工心肺にのせて心臓の摘出・移植を行い、移植を受けた患者は18日間生存。これが初の人間同士による心移植の臨床例となった。
1968年には22カ国で100以上の心臓移植手術が行われたが、拒絶反応やドナーの死の判定の問題を乗り越えられなかったこと、また、野心的な医師が功を焦るあまり無理な手術を行い、直後に死亡する例が多かったことから急速に下火となった。そうした中でもアメリカではスタンフォード大学医学研究所を中心に地道な基礎的研究や手術法の開発が続けられ、1979年頃にはアメリカ国内で30-40例の移植手術が実施され生存率も高くなった。また並行して1970年代後半からは脳死の合意を作る努力がなされ、1981年にアメリカで、1983年にイギリスで脳死の判定基準が認められ、脳死下の臓器提供が合法化された。心移植の手術成績は当初は不良であったものの、免疫抑制剤のサイクロスポリンの登場や心筋保護法の進歩により成績は著しく向上し、特に末期心不全患者の外科治療として定着するに至った。
日本の心臓移植の歴史
日本においてはバーナードの第1例目の移植の1年後、1968年に札幌医科大学の和田寿郎により、国内第1例目・世界で30例目となる心移植が行われ(和田移植)、患者は術後83日間生存した。患者の死後、脳死判定や移植適応に関する疑義が指摘され、和田は殺人罪で告発される事態となった。最終的には証拠不十分で不起訴となるも、それ以降日本では臓器移植、特に脳死移植に対する不信感のために国民の合意が得られるのに時間を要し、世界では急速に移植医療が発展する中、日本の心移植適応患者は渡航移植以外の移植の道は約30年間にわたって閉ざされた。
1990年代になってようやく脳死からの臓器移植を実現するために関連学会も含めた議論が始まり、1992年1月の脳死臨調の答申を経て1997年10月に「臓器の移植に関する法律」(臓器移植法)が施行され、心臓移植適応患者の日本臓器移植ネットワークへの登録が開始された。そして1999年2月に国内2例目、同法下では初となる心移植が行われた。
その後2008年5月にトルコ・イスタンブールにて、国際移植学会が「臓器取引と移植ツーリズムに関するイスタンブール宣言」を発表し、「臓器取引と移植ツーリズムは、公平、正義、人間の尊厳の尊重といった原則を踏みにじるため、禁止されるべきである。移植商業主義は、貧困層や弱者層のドナーを標的にしており、容赦なく不公平や不正義を導くため、禁止されるべきである」「国外患者への治療は、それによって自国民が受ける移植医療の機会が減少しない場合にのみ許容される」といった趣旨が明文化された。これを受けて、2009年7月に臓器移植法が改正(2010年7月施行)され、本人の意思が不明な場合でも家族の書面による承諾で脳死臓器提供ができるようになり、日本国内での脳死臓器提供数が増加、また小児(15歳未満)のドナーからの心移植が国内でも実施できるようになった。
各国の心臓移植実施体制
臓器移植ネットワーク
臓器移植においてはドナーから摘出された臓器をどのようにして公平に、かつ最適なレシピエントに移植するかという臓器の配分の問題が重要である。そのため、世界の各国・地域で臓器移植のためのネットワークの整備が進んでいる。主なネットワークとして、米国の全米臓器分配ネットワーク機構(United Network for Organ Sharing、UNOS)、ヨーロッパ(特にドイツ・ベルギー・オーストリアなど)のユーロトランスプラント(Eurotransplant)、イギリス・アイルランドのUKトランスプラント、デンマーク・フィンランド・アイスランド・ノルウェー・スウェーデンなど北欧諸国のスカンジナビアトランスプラント(de:Scandiatransplant)などがある。心移植は脳死ドナーからの臓器提供が必要であり、脳死判定、臓器摘出のタイミングが重要な問題となるため明確な脳死基準が求められるが、こうしたネットワークや関連学会を中心として移植に関わるシステムの整備が進んでいる。またこれらは日本臓器移植ネットワークを中心とした日本における臓器移植のシステムを構築する際にも参考にされている。
米国における心臓移植
米国で心移植が実施出来るのは、上記のUNOSのメンバー施設に限られる。UNOSの患者選択基準では、余命1年以内、手術不可能な重症狭心症、難治性の心室性不整脈、切除不可能な心臓腫瘍の患者が対象となる。移植の適応患者は多いが、実際の移植心の提供の割り当てはUNOSの優先順位基準に従って血液型、体格、ドナー病院からの距離で決まる。
日本における心臓移植実施体制
本節では日本における心移植の実施体制について述べる。
レシピエントの移植適応条件
心移植の適応となる疾患は、拡張型心筋症・拡張相肥大型心筋症による重症心不全、虚血性心疾患など、従来の治療法では救命が不可能な重症心疾患である。また移植適応の条件として、
- 長期間または繰り返し入院治療を必要とする心不全
- β遮断薬およびACE阻害薬を含む従来の治療法ではNYHA分類 III~IV度から改善しない心不全
- 現存するいかなる治療法でも無効な致死的重症不整脈を有する症例であること
などが挙げられる。
適応除外条件
以下の場合は心移植の適応から除外される。
- 心臓以外の重症疾患(肝機能障害・腎機能障害・慢性閉塞性肺疾患・悪性腫瘍・重症自己免疫疾患など)がある場合
- 活動期の消化性潰瘍や感染症、重症糖尿病、重度の肥満および重症の骨粗鬆症のある場合
- アルコール・薬癖、精神疾患のある場合
- 重度の肺高血圧を伴う場合
レシピエント選定の優先順位
心移植の待機患者がレシピエント候補に選定される優先順位は、虚血許容時間、医学的緊急度、血液型の適合、待機期間の順番で考慮して決定される。
- 虚血許容時間
- ドナー心摘出から4時間以内に血流が再開されること
- 医学的緊急度
- Status 1:補助人工心臓、大動脈内バルーンパンピング、人工呼吸を必要とするか、ICU/CCUに収容されカテコラミンの持続点滴が必要な状態
- Status 2:待機中の患者で上記以外の状態
- Status 3:待機中に除外条件 (感染症等) にて一時的に待機患者としての選択対象から外れた状態
- ABO血液型
- ABO血液型は一致を原則とする。但し適合者への移植も考慮する。
- 待機期間
- Status 1のレシピエント間では待機期間はStatus 1の状態の延べ日数、またStatus 2では待機期間は登録日からの延べ日数とする。
ドナーの評価
脳死とされうる状態と診断され、臓器提供の可能性がある場合は、以下のプロセスを経て2回の法的脳死診断が行われ、移植に至るまでに計4回の評価が行われる。
第1次評価
臓器提供病院に派遣された臓器移植ネットワークのドナーコーディネーターは、まずドナーとしての基本情報を収集し、移植の適応基準と照らしあわせて不適応がないか確認する。適応と判断された場合は、コーディネーターは家族と面談し臓器提供について説明を行う。本人の拒否の意思表示が無く、家族の総意として臓器提供の承諾が得られた場合は臓器摘出承諾書を作成し、同時に脳死判定承諾書を作成する。
なお、ドナーの適応基準には以下の項目が含まれる。
第2次評価
6歳以上のドナーの場合は第1回の脳死判定終了から第2回の判定まで6時間以上、6歳未満の場合は24時間以上の間隔を置かなければならない。第2回の脳死判定終了時刻が死亡時刻となる。またメディカルコンサルタント(MC)は通常このタイミングで臓器提供病院へ派遣される。ドナー評価に必要な検査についてはMCとコーディネーターが協議して提供病院に依頼し、一般臨床データ・各種画像検査が行われる。
第3次評価
2回の脳死判定で脳死が確定した後に適合するレシピエントが選定され、移植実施施設へ連絡が入る。移植実施施設ではドナーチームとレシピエントチームを編成し、ドナーチームは提供病院に移動。到着次第移植実施の判断に必要な各種検査を必要に応じて行い、移植の可能性を再確認する。コーディネーターは必要に応じてドナーチームのサポートを行う。
その間移植実施施設では、レシピエントチーム担当医からレシピエント候補の患者への連絡・最終意思確認を行い、患者の術前検査・再評価、手術室・麻酔・輸血・ICU等の各種準備を行う。第3次評価で移植可能であると判断されたらレシピエントへの全身麻酔が導入される。
最終評価
ドナーチームが臓器の状態を摘出手術中に評価する。心臓の場合は、特に高齢のドナーの場合に冠動脈の硬化・石灰化を触診で調べる。
摘出が終了したら、ドナーチームのうち一部のメンバーは直ちに出発しドナー心を搬送し、残ったメンバーが創閉鎖、死後処置、遺体の見送りなどを行う。またレシピエントチームはドナーチームと連絡を取りながら、最終評価で移植に問題ないことを確認した後にレシピエントに対する皮膚切開を行い手術を開始する。人工心肺開始、大動脈遮断前まで手術を進めておき、ドナー心が到着次第大動脈遮断、レシピエントへの移植手術を開始する。
ドナー・レシピエントの適合条件
ドナーとレシピエントの適合条件には以下の各項目を考慮する必要がある。
費用
心移植を受けるのに要する費用は以下の通りである(いずれも2014年現在)。
- 日本臓器移植ネットワーク登録料
- 登録料は3万円である。また移植待機期間中は1年毎に5000円の更新料が必要となる。
- 心移植手術にかかる経費
- 2006年4月の診療報酬改定の際に心移植手術にかかる経費が保険適用となり、患者負担は各種健康保険の自己負担割合分となった。具体的には心臓移植手術費 1,041,000円、心臓採取術費 493,000円、脳死臓器提供管理料 142,000円となっているが、患者の身体障害等級や収入によって自己負担分は変わる(多くの場合自己負担は発生しない)。その他、ドナーチームの交通費・臓器搬送費(チャーター機の場合には100~400万円)については療養費払いとなり、一度全額支払った後に自己負担分を除いて返還される。
- コーディネート経費
- 移植を受けた際に臓器移植ネットワークに支払うコーディネート経費として10万円が必要となる。
移植実施施設
2015年2月25日現在、日本国内において心臓移植実施施設として認定を受けているのは以下の9施設である。
| 施設名 | 心肺同時移植可 | 11歳未満移植可 |
|---|---|---|
| 国立循環器病研究センター | ○ | ○ |
| 大阪大学医学部附属病院 | ○ | ○ |
| 東京女子医科大学病院 | ○ | |
| 東京大学医学部附属病院 | ○ | |
| 東北大学病院 | ○ | |
| 九州大学病院 | ||
| 北海道大学病院 | ||
| 埼玉医科大学国際医療センター | ||
| 岡山大学病院 |
心臓移植の実際
ドナー心の摘出手技
胸骨正中切開で開胸し、視診・触診で最終評価を行った後に、心臓周囲を剥離。その後ヘパリンを投与する。続いて大動脈を遮断し、上下大静脈を遮断・切開して心臓を虚脱させた後に心停止液を注入してドナー心を停止させる。左房、大動脈、肺動脈の順に切離して心臓を摘出し、心保存液に入れて搬送する。
レシピエントの移植術式
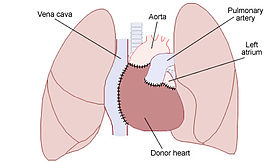
同所性心移植
臨床の場において行われている心移植の98%以上が同所性心移植(Orthotopic heart transplantation)である。以下にその大まかな手順を述べる。
- 体外循環開始
- レシピエント心摘出
- ドナー心の手術室への到着を確認した後、大動脈を遮断する。VAD装着状態の場合はここでVADを切離、摘出する。大動脈と肺動脈をクランプ・切離した後、以下に述べる術式の違いにより、両心房、あるいは肺静脈を含む左房の一部を残してレシピエントの心臓を摘出する。
- 両心房法
- 両心房法またはLower-Shumway法(LS法)では、レシピエント側の左右心房の一部を残し、両心房を吻合する。心移植の歴史においては当初から30年以上用いられてきた基本的な術式である。
- 両大静脈法
- ドナー心吻合・体外循環離脱
異所性心移植
異所性心移植(Heterotopic heart transplantation)は、全心移植症例の1~2%以下で行われている。この方法ではレシピエントの心臓は摘出されない。ドナー心は右前胸郭部に置かれて、循環が並行して行われるように吻合する。まずレシピエントとドナーの心房、続いて大動脈が吻合される。二つの肺動脈間を導管で接続し、両方の右室からの血流がレシピエントの肺動脈に血流を送るようにする。同様にレシピエントとドナーの左室はレシピエントの大動脈に血流を送る。高い肺動脈圧に対抗して血液を駆出することに順応したレシピエントの右室は右心拍出量の多くを担当し、一方健康なドナーの左室は左室拍出量に大きく貢献する。
異所性移植が優れているのは以下の様なケースである。
- 重症肺高血圧のレシピエント
- ドナーとレシピエントの体格比が小さい
- ドナー心の虚血時間が長い
異所性移植の欠点は以下の通りである。
術後管理
心移植の予後を最も左右するのは早期死亡(3ヶ月以内)であり、原因としては移植心機能不全、急性拒絶反応、および感染症がそれぞれ30%程度である。これらの合併症の予防を念頭に、術後管理の要点について述べる。
拒絶反応の予防(免疫抑制療法)
心移植後の拒絶反応を予防する免疫抑制療法には、カルシニューリン阻害剤としてサイクロスポリン(CSA)またはタクロリムス(FK)、核酸合成阻害剤としてミコフェノール酸モフェチル(MMF)、ステロイドとしてプレドニゾロンの3剤を併用して用いるのが一般的である。拒絶反応が発症しても特異的な症状や臨床所見を示さないため、最終診断は心筋生検によって行う。臨床的に異常がなくとも定期的に心筋生検を行い、ISHLTの基準に従って診断する。
| Grade | 病理組織所見 |
|---|---|
| 0R: none | 拒絶反応無し |
| 1R: mild | 軽度拒絶反応(間質あるいは血管周囲へのリンパ球浸潤を認め、かつ心筋細胞障害が局在性の場合) |
| 2R: moderate | 中等度拒絶反応(炎症細胞浸潤巣の2箇所以上が心筋細胞障害を伴っている場合) |
| 3R: severe | 重度拒絶反応(びまん性の心筋細胞障害) |
感染症の予防
移植後は免疫抑制剤を服用するために感染症に罹患しやすいが、耐性菌増加に繋がる広域スペクトラムの抗生剤を無闇に使用することは控えるべきである。一般開心術と同様に第1・第2世代の抗生剤にグロブリン製剤を併用する。また移植後3~6ヶ月目までは、アシクロビルとST合剤を服用する。退院後も日和見感染症に罹患しやすいので、定期的なモニタリングと患者自身が感染症の知識を十分に持つことが重要である。
循環管理
一般の開心術に加え注意すべき点として、移植心は支配神経をもたないいわゆる除神経心であるため、循環血液量の変動に対応しにくいことを考慮に入れておく必要がある。また心移植後は一時的肺高血圧、肺塞栓、三尖弁閉鎖不全、肺動脈吻合部狭窄などにより右心不全を来すことが多い。プロスタグランジンE1、PDE-III阻害剤、NO吸入が有効であるが、右心補助人工心臓(RVAD)や再移植を必要とすることもある。
移植後冠動脈病変(慢性拒絶反応)
移植後冠動脈病変とは移植後遠隔期(6ヶ月以降)に発症する冠動脈病変であり、免疫学的機序が引き金となりびまん性に冠動脈の内膜が肥厚し内腔が狭小化する。進行すると再移植しか治療法がない。前述の通り移植心は除神経されており狭心痛を認めないため注意を要する。
心移植後の妊娠
一般に移植心は、妊娠による生理的変化に対応することが可能である。リトドリンなどの早産防止薬はβ-アドレナリン受容体への感受性を増加させるので、代わりにマグネシウムやニフェジピンなどの使用を検討する。妊娠により移植心が悪影響を受けることはないが、出産後急性拒絶反応の危険性が高くなることには留意する必要がある。
移植実績と長期予後
移植実績
ISHLT(国際心肺移植学会)に登録された心移植および心肺同時移植の症例数の推移を示す(1982~2012年)。
| 移植年 | 症例数 |
|---|---|
| 1982 | 187 |
| 1983 | 322 |
| 1984 | 671 |
| 1985 | 1261 |
| 1986 | 2358 |
| 1987 | 2997 |
| 1988 | 3526 |
| 1989 | 3823 |
| 1990 | 4524 |
| 1991 | 4747 |
| 1992 | 4725 |
| 1993 | 4921 |
| 1994 | 4821 |
| 1995 | 4801 |
| 1996 | 4682 |
| 1997 | 4604 |
| 1998 | 4519 |
| 1999 | 4202 |
| 2000 | 4102 |
| 2001 | 4033 |
| 2002 | 3907 |
| 2003 | 3830 |
| 2004 | 3798 |
| 2005 | 3913 |
| 2006 | 3966 |
| 2007 | 3994 |
| 2008 | 3990 |
| 2009 | 4024 |
| 2010 | 4137 |
| 2011 | 4188 |
| 2012 | 4196 |
| 移植年 | 症例数 |
|---|---|
| 1982 | 13 |
| 1983 | 19 |
| 1984 | 36 |
| 1985 | 86 |
| 1986 | 124 |
| 1987 | 170 |
| 1988 | 246 |
| 1989 | 287 |
| 1990 | 278 |
| 1991 | 262 |
| 1992 | 242 |
| 1993 | 214 |
| 1994 | 247 |
| 1995 | 233 |
| 1996 | 167 |
| 1997 | 191 |
| 1998 | 162 |
| 1999 | 169 |
| 2000 | 142 |
| 2001 | 122 |
| 2002 | 112 |
| 2003 | 95 |
| 2004 | 107 |
| 2005 | 101 |
| 2006 | 113 |
| 2007 | 95 |
| 2008 | 94 |
| 2009 | 86 |
| 2010 | 95 |
| 2011 | 69 |
| 2012 | 81 |
日本における移植実績
以下のデータは1997年に臓器移植法が施行されて以降の、日本での心移植および心肺同時移植の症例数である(2015年1月31日現在)。また、日本循環器学会心臓移植委員会に申請があった症例のうち、報告または予後調査により国外で移植を受けたことが判明した数も参考に示す。
| 移植年 | 国内 | 国外 |
|---|---|---|
| 1997 | 0 | 4 |
| 1998 | 0 | 5 |
| 1999 | 3 | 3 |
| 2000 | 3 | 9 |
| 2001 | 6 | 8 |
| 2002 | 5 | 7 |
| 2003 | 0 | 6 |
| 2004 | 5 | 8 |
| 2005 | 7 | 14 |
| 2006 | 10 | 5 |
| 2007 | 10 | 7 |
| 2008 | 11 | 12 |
| 2009 | 6 | 9 |
| 2010 | 23 | 3 |
| 2011 | 31 | 4 |
| 2012 | 28 | 4 |
| 2013 | 37 | 4 |
| 2014 | 37 | 2 |
| 2015/1/1~1/31(1ヶ月) | 4 | 0 |
| 移植年 | 国内 | 国外 |
|---|---|---|
| 1997 | ‐ | ‐ |
| 1998 | ‐ | ‐ |
| 1999 | ‐ | ‐ |
| 2000 | ‐ | ‐ |
| 2001 | ‐ | ‐ |
| 2002 | ‐ | ‐ |
| 2003 | 0 | 1 |
| 2004 | 0 | 0 |
| 2005 | 0 | 0 |
| 2006 | 0 | 0 |
| 2007 | 0 | 0 |
| 2008 | 0 | 0 |
| 2009 | 1 | 0 |
| 2010 | 0 | 0 |
| 2011 | 0 | 0 |
| 2012 | 0 | 0 |
| 2013 | 1 | 0 |
| 2014 | 0 | 0 |
| 2015/1/1~1/31(1ヵ月) | 0 | 0 |
長期予後と術後のQOL
ISHLTに登録されている全移植症例の統計によると、世界の心移植成績は5年生存率70%、10年生存率50%程度であるが、2011年10月までの日本での113例の集計によると10年生存率は96%である。移植後は多くの患者が社会復帰し、日常生活において全く介護を必要としない者の割合は96%程度である。
日本の心臓移植の課題
ドナー不足
臓器移植法改正に伴いドナー提供数が増加したとはいえ、未だ日本では待機患者に対するドナー数が大きく不足している。患者は長い待機期間を強いられており、90%以上の症例が補助人工心臓からのブリッジ症例(BTT)である。心移植に至った患者の待機期間の平均は853日(2012年3月末時点)と、欧米の2ヶ月程度と比較して極めて長い。
小児に対する心臓移植
成人と異なる小児に対する心移植の特徴として、小児特有の先天性心疾患があること、一般に成人より病期の進行が早いことなどがある。また小児では移植適応を検討するにあたって前述のNYHA分類を当てはめることが困難であるなど、成人に対する心移植とは違った適応判定の基準が求められる。このため日本小児循環器学会では、小児(11歳未満)に対する移植適応基準として「小児心臓移植の適応判定ガイダンス」を策定している。また小児ドナーからの移植実施施設に必要とされる条件として、先天性心疾患を専門とする心臓外科医、小児循環器を専門とする小児科医を擁することが求められている。また2010年の改正臓器移植法では虐待により死亡した児童からの臓器提供が禁止されており、臓器提供施設には虐待防止委員会など虐待の有無を判断する体制が必要条件となっている。それらの要件を考慮し、改正臓器移植法施行に合わせて小児ドナーからの移植実施施設として東京大学医学部附属病院、大阪大学医学部附属病院、国立循環器病研究センターの3施設が日本で初めて認定された。2020年現在では東京女子医科大学病院、小児心臓移植専門認定施設として国立成育医療研究センターが認可されており、計5施設となった。
術中写真
心移植の術中写真。移植された心臓がレシピエントの縦隔内におさまっている。