集団免疫

2.中の図は、少数の人が免疫がある場合、免疫のない健康な人が感染し、免疫がある人は感染しない。
3.下の図は、人口の多くが免疫がある場合、免疫のない健康な人を含め、感染が大きく広がらない。
上の2つの例では、免疫のない健康な人のほとんどが感染するが、下の例では免疫がある人が流行を防ぐ壁となり、感染が拡大しなくなる。
集団免疫(しゅうだんめんえき、英: herd immunity, herd effect, community immunity, population immunity, social immunity)は、感染症のみに適用される間接的な防御であり、個人だけでなく集団での病気の予防を目指すものである。これは、ある感染症に対して、人口の十分な割合が、過去の感染や予防接種によって免疫を獲得した場合に生じ、免疫を持たない個人の感染する可能性を減少させる。多数の人々が免疫を持っている集団では、感染の連鎖が断ち切られる可能性が高く、病気の拡大は収まるか緩やかなものとなる。あるコミュニティにおいて免疫を持っている人の割合が高ければ高いほど、免疫を持たない人が感染者と接触する可能性は低くなる。
自然感染して治癒した場合も、個人の免疫は獲得できるが、自然感染は重篤な症状や後遺症、死亡のリスクを伴い、集団免疫が成立するまでに多大な犠牲が生じる。ワクチンは病気のリスクを回避して免疫を得るために開発され、ワクチンにより作られた集団免疫は、麻疹や風疹、ポリオ、百日咳、水痘などワクチンで予防できる病気の減少に貢献している。
概説
個人の免疫は、感染症からの回復や予防接種によって獲得される。一部の人々は医学的理由により免疫を獲得することができず、集団免疫はこれらの人々に対する重要な保護手段となる。免疫を持つ人々の割合が一定の値に達すると、集団免疫によって病気が徐々に集団から排除されるようになる。この排除が世界中で達成されれば感染の数は永続的にゼロまで減少する可能性があり、この状態が撲滅または根絶と呼ばれる。この感染の拡大と予防接種による集団免疫で天然痘は1977年に根絶され、他の感染症についても地域的な排除が行われている。集団免疫は全ての感染症に適用されるわけでなく、伝染、つまりある人から他の人へうつる疾患のみに適用される。例えば、破傷風は感染症であるが伝染しないため、集団免疫は適用されない。
予防接種は個人を感染から守ると共に、集団全体の免疫率を上げることで流行を防ぐ壁となる。これは感染症に弱い人を、繭(cocoon)のように周囲の人たちが守るという意味で、コクーニング(cocooning)と呼ばれる。現在、ワクチンで予防できる病気は、ジフテリアや破傷風、百日咳、ポリオ、麻疹など30種類以上ある。世界保健機関(WHO)は、予防接種は最も費用対効果の高い病気を回避する方法であり、世界中で毎年200 - 300万人の死亡を防ぎ、世界全体の予防接種率が向上すれば、更に150万人の死亡を回避できるとしている。それにもかかわらず、ワクチンへのためらいや反ワクチン運動が起きており、これは集団免疫の課題となっている。特に予防接種率が不十分な社会・コミュニティでは、集団免疫が低下したり消失したりしており、ワクチンで予防可能な病気が根強く残ったり、再流行が起きたりしている。
効果
免疫を持たない人々の保護

予防接種を受けても免疫を取得できない人や、高齢者など免疫が減弱した人、病気の治療などにより接種できない人は、予防接種により感染を予防することができない。新生児は、安全上の理由や母親から移行する受動免疫でワクチンの効果が無効になるため、多くのワクチンを受けることができない。HIV/AIDS、リンパ腫、白血病、骨髄がん、脾臓の機能不全、化学療法や放射線療法などによって免疫不全状態にある人は、以前に持っていた免疫を失っている可能性があり、また免疫不全のためにワクチンも役に立たない可能性がある。一般に、ワクチンの効果は100%ではなく、予防接種を受けた人の一部は、免疫応答による長期的な免疫を獲得できない場合がある。これらの人々は、免疫がないことに加え、その健康状態から感染による合併症を発症するリスクが高いが、集団内の十分な割合が免疫を獲得していれば保護される可能性がある。
病種
ある年齢集団で高い水準の免疫があると、他の年齢集団に対しても集団免疫を作ることができる。
肺炎球菌の予防接種を受けた子どもは、予防接種を受けていない年下の兄弟の肺炎球菌感染症の発生率を低下させる。子どもたちに肺炎球菌とロタウイルスの予防接種をすると、予防接種していない年長児と成人の肺炎球菌とロタウイルスの感染による入院を減らす効果がある。インフルエンザは若年層よりも高齢者の方が重症となる傾向があるが、加齢によって免疫系が衰えるため、この層のインフルエンザワクチンの発症予防効果は34 - 55%と報告されている。しかし、学齢期の児童に予防接種を優先的に行うことで、高齢者の感染と死亡率を減らすことができる。
百日咳の予防接種を乳幼児の周囲にいる人が受けると、その個人の健康を守るだけでなく、百日咳による合併症のリスクが最も高い、ワクチンを接種するには幼すぎる乳幼児の百日咳が減少する。乳幼児への伝染の大部分は身近な家族から起こるため、このことは特に重要である。加えて母親が妊娠中に百日咳の予防接種を受けることで、生後2カ月でワクチンを接種できるようになるまで、母体移行抗体により赤ちゃんに短期的な保護を与えることができる。
風疹は、妊婦が罹ると赤ちゃんに深刻な障害が起こるが、周囲の人が予防接種を受けると、その人が風疹に罹ることを防ぐと共に集団免疫が高まり、妊婦の感染を予防できる。日本では成人男性(1962年4月 - 1979年4月に生まれ)に感染や予防接種による免疫がなく、流行が繰り返し起きている。2018年12月より、この世代への追加接種が始まったが、新型コロナの流行もあり、接種率は伸びていない。
HPVワクチンの定期接種は、日本では女性のみだが、免疫のない女性を守る集団免疫の効果や、男性自身の病気も防げるため、世界保健機構(WHO)やアメリカ疾病管理予防センター(CDC)は男女共に予防接種を奨励している。HPV(ヒトパピローマウイルス)は子宮頸がんや、中咽頭がん、肛門がん、陰茎がんの原因になり、子宮頸がんの95%、中咽頭がんの75%がHPVが原因だと言われている。男性の子宮頸以外のHPVに関連する癌は、女性の接種率が高ければある程度減少するが、男女へのワクチン接種がより効果的である。そのため、海外では男性も無料接種の対象にする国が増えており、日本でも男性の定期接種化を求める活動が行われている。
病気の根絶
ある集団において十分な期間、集団免疫が確立され維持された場合、その病気は必然的に排除され、流行は発生しなくなる。世界中で病気の排除が達成され、発生数が永続的にゼロになれば、その病気は「根絶」と宣言される。したがって病気の根絶は、感染症の拡大をコントロールする公衆衛生の取り組みの、最終的な影響または結果であると考えることができる。
根絶の利点には「病気の罹患率と死亡率をなくすことができる」「個人や医療提供者、政府にとって経済的な節約になる」「病気のコントロールに使われていたリソースを他の物事に充てることができるようになる」ことが挙げられる。これまでに、感染と予防接種の集団免疫により根絶された病気は、牛疫と天然痘の2つである。現在、ポリオに対しても集団免疫による根絶の取り組みが行われているが、市民の現代医療に対する不安や不信が根絶を困難にしている。予防接種する人が少ない場合、予防接種の義務化は撲滅活動にとって有益である可能性がある。
議論
集団免疫と個人の利益
予防接種には、「自分自身を守る(個人防衛)」と「周囲の人を守る(集団免疫、社会防衛)」の2つの目的がある。医学的な理由でワクチン接種を受けられない人やワクチンが効かない人々は病気にかかりやすく、周囲の人々が協力して病気を伝染させないことで、彼らを守ることができる。
この集団免疫の意義を強調する人と、個人の権利やリスクを重視する人との対立は、安全性の高いワクチンの開発と、行政機関による副反応への補償制度を生み出してきた。また医療従事者の対応が副反応を悪化させるとの報告もあり、医療従事者による丁寧な情報提供を受けた上での 自己決定と、接種後のフォロー体制の整備が求められている。
日本には、定期接種を対象にした「予防接種健康被害救済制度」という、国が健康被害を救済するための制度があるが、この制度は、集団免疫による「病気のまん延を予防する」という必要性を背景にしたものであり、「自分のためだけではなく、他の人のために」接種した予防接種に対する、公衆衛生の貢献に対する補償である。この定期接種に対し任意接種は、その意義が変わらないにもかかわらず医薬品医療機器総合機構 (PMDA)からの給付で、補償額が少ないという区別があり、同等の補償を行うべきという議論がある。アメリカには、定期接種と任意接種の区別はなく、有害事象の被害者を迅速に救済する「国家ワクチン健康被害補償プログラム(VICP)」により、ワクチン毎に保険者が約75セント支払う税金を財源とし、要件を満たす場合は因果関係不明でも迅速に補償される。VICPは、ワクチンメーカー(不適切な設計など)や医療提供者(不十分なリスク説明など)の過失を問わない無過失損害賠償制度であり、製薬会社と医療者を訴訟から保護することで、ワクチンの提供をためらわずに行うことができる制度になっている。以前はアメリカにも無過失損害賠償制度がなく、訴訟の度に接種が中断されて公衆衛生が脅かされる事態が起きていた。
義務化と個人の自由
接種者を増やすために、いくつかの国では義務化政策や、動機づけのために特典を付けるなどの取り組みを行っている。しかし、このような強制的なワクチンの接種は、市民の自由を侵害するというワクチンへの反対感情を引き起こしている。ワクチンを接種していない人は病気に感染しやすく、幼児や高齢者、免疫力の弱い人、ワクチンが有効ではない人に病気を広げやすいため、ワクチン接種政策には「公衆衛生」に対する「個人の自由」という複雑で倫理的な問題が含まれる。感染症の流行を防ぐには、集団の高い接種率(麻疹は95%、風疹は85%以上)が必要であるため、アメリカでは、ジフテリアや破傷風、百日咳、ポリオ、MMR(麻疹、おたふく風邪、風疹)、水痘、A型肝炎、B型肝炎、髄膜炎などの予防接種は一般に子どもたちが公立学校に通うためには必須である。2022年、アメリカの公立学校のワクチン義務付けに反対する保護者が増えているという調査が報告された。これは、COVID-19ワクチンをめぐる共和党の「健康の自由」政策や、公衆衛生当局への不信感が原因とされ、調査では全体の28%の大人が「たとえ他人に健康リスクをもたらすとしても、親は自分の子どもにワクチンを接種しないことを選択できるようにすべきだ」と回答した。アメリカでは小児ワクチンの接種率が低下した結果、麻疹を始めとした小児感染症の流行が起きている。
集団免疫へのただ乗り(フリーライダー)
集団免疫はフリーライダー問題に対して脆弱である。免疫を持たない人は、予防接種を受けないことを選択した人も含めて、免疫を持つ人々によって作られた集団免疫に保護されることになる。ワクチンには普及すればするほど、その病気の危険性を見聞きする機会が減り、必要性を感じにくくなるという逆説があり、集団内の接種率が低下すると、予防接種で防ぐことができる病気の流行が起こりやすくなる。ワクチンを受けるかどうかの自己決定は、感染とワクチンによるリスクの比較、個人の利益、他者への利益など幾つかの要因によって行われるが、予防接種率が十分に高い場合、感染症に罹患するリスクが減少し、ワクチンを受ける動機が低下する。
予防接種の安全性評価システム
アメリカやイギリス、北欧諸国、香港や台湾、韓国などの国には、ビッグデータを用いたモニタリングシステムがあり、ワクチン接種後の病気の発生率と、非接種者の病気の自然発生率を比較することで、ワクチン接種と死亡との因果関係を検証している。これにより、接種後に偶然同時に発生した症状と実際の有害事象との区別ができる。日本には、こうした公的なモニタリングシステムがないことが課題になっていたが、2022年に九州大学のグループがシステムを開発した。
COVID-19
COVID-19に関しては、2020年当初、起源株に2つのmRNAワクチンが94 - 95%の発症予防効果を示し、基本再生産数(R0)は2.9(1-1/2.9=集団免疫閾値65%)であったため、70%の接種や感染で集団免疫に達し、免疫のない30%が守られると試算された。しかしその後、ウイルスの次々と変異する感染力が強い性質や(免疫逃避)、感染やワクチンによる免疫の経時的な減少で、集団免疫の獲得は困難とされた。ただし、獲得免疫の液性免疫(抗体)による感染予防効果が低下しても、細胞性免疫は変異株に対しても有効であり、重症化や死亡、後遺症等の予防効果は保たれる。しかし、その効果も時間とともに低下するため、追加接種の重要性が強調されている。
COVID-19ワクチン接種は、多くの国では病人と接する医療者や重症化する可能性が高い高齢者、基礎疾患のある人を優先して始まった。一方でインドネシアでは感染を広げず活発に行動できるよう、若い労働者(18 - 59歳)の接種を優先した。デルタ期とオミクロン期の研究では、両親のワクチン接種状況は、5歳未満の子どものCOVID-19による入院リスクの低下と関連していた。両波において、幼児の感染は家族から起きていると推測されたが、オミクロン期では学校や保育所、兄弟姉妹からの感染が増えており、親からの感染はデルタ期よりも少なかった。オミクロン株の流行後、COVID-19は子どもの間で広がる感染症に変化してきたが、子どもを感染から守るためには、依然として周囲の大人(親や小児に関わる業務従事者)への適切な回数(3 - 4回目)の接種が推奨されている。
メカニズム
ある病気に対して感染や予防接種で免疫を獲得した個人は、病気の伝播における障壁として働き、他の人への病気の感染を遅らせたり防いだりする。
基本再生産数(R0)は、感染症にかかった1人が何人の感受性者(感染や予防接種による免疫がなく、感染症にかかる可能性のある人)に感染させて免疫の獲得もしくは死亡させるかの平均人数を示すものであり、R0<1なら減少、R0>1なら増加する。実効再生産数(R)は、感染や予防接種による免疫が拡がっている状況での感染性の指標であり、R0と同じくR<1なら感染は終息していく。集団免疫閾値 (HIT) は、ある集団で、どれくらいの割合の人が抗体を持てば感染が広がらないのかを示すものであり、「集団免疫閾値=1-1/R0(%)」の式で算出できる。例えば麻疹の基本再生産数(R0)は12-18と極めて高く、1人から12-18人に感染するので、1-1/18=0.94で集団免疫閾値 (HIT)は94%であり、流行を防ぐには、高い予防接種率(95%)が必要となる。なお、この考え方はあくまでも理論的なものであり、実際の応用にはさらに複雑な理論が用いられる。
集団免疫の理論的根拠は、一般に、ワクチンが強固な免疫を誘導すること、集団がランダムに混合すること、病原体が免疫反応を回避するような進化しないこと、病気に対するヒト以外の媒介者が存在しないことを前提としている。
感染症の基本再生産数
| 感染症 | 感染経路 | R0 | HIT |
|---|---|---|---|
| 麻疹 | エアロゾル | 12–18 | 92–94% |
| 水痘 | エアロゾル | 10–12 | 90–92% |
| おたふく風邪 | 呼吸器飛沫 | 10–12 | 90–92% |
| COVID-19 (オミクロン株) | 呼吸器飛沫とエアロゾル | 9.5 | 89% |
| 風疹 | 呼吸器飛沫 | 6–7 | 83–86% |
| COVID-19 (デルタ株) | 呼吸器飛沫とエアロゾル | 5.1 | 80% |
| ポリオ | 糞口経路 | 5–7 | 80–86% |
| 百日咳 | 呼吸器飛沫 | 5.5 | 82% |
| COVID-19 (アルファ株) | 呼吸器飛沫とエアロゾル | 4–5 | 75–80% |
| 天然痘 | 呼吸器飛沫 | 3.5–6.0 | 71–83% |
| COVID-19 (起源株) | 呼吸器飛沫とエアロゾル | 2.9 (2.4–3.4) | 65% (58–71%) |
| SARS | 呼吸器飛沫 | 2–4 | 50–75% |
| ジフテリア | 唾液 | 2.6 (1.7–4.3) | 62% (41–77%) |
| 風邪 (例:ライノウイルス) | 呼吸器飛沫 | 2–3 | 50–67% |
| エボラ (2014の流行) | 体液 | 1.8 (1.4–1.8) | 44% (31–44%) |
| インフルエンザ (2009年のパンデミック株) | 呼吸器飛沫 | 1.6 (1.3–2.0) | 37% (25–51%) |
| インフルエンザ (季節性株) | 呼吸器飛沫 | 1.3 (1.2–1.4) | 23% (17–29%) |
数理モデル
病気に対して免疫をもつ人は病気の拡大の障壁として機能し、他人への伝染を低下させたり防いだりする。個人の免疫は自然感染や予防接種などの人為的手段によって獲得される。免疫をもつ人の割合が集団免疫閾値(herd immunity threshold、HIT)または集団免疫レベル(herd immunity level、HIL)と呼ばれる臨界比率に達すると、病気は集団内に維持されなくなり、病気の蔓延は終息する。この閾値は基本再生産数 R0 から計算することができる。R0は、均質で十分に混ざり合う集団、すなわち全ての人々が接触を行う、完全に感受性の集団において、個々の症例から新たに引き起こされる感染の平均数である。集団内で感染に対して感受性の人々の割合を S とすると、
となる時点で伝染は定常状態となる。S は、免疫をもつ人の割合 p を用いて (1 − p) と書き換えることができる。すると、上の式は次のように変形される。
p が等式の左辺に来るように変形し、新たに pc と書かれた値が集団内での病気の伝染の拡大を止めるために必要な臨界比率、すなわち集団免疫閾値(HIT)である。R0は伝染性の指標として機能し、R0値が低い場合はHITは低くなり、一方R0値が高い場合はHITは高くなる。例えば、R0が 2 の場合、HITは理論上わずか50%であるが、R0が 10 の場合HITは90%となる。これらの計算は、集団が完全に感受性である、つまり病気に対する免疫をもっている人がいないことを仮定している。現実には、どの病気のどの時期の場合でも、免疫をもつ人は集団内にさまざまな割合で存在する。このことを考慮するために実効再生産数 Re(effective reproductive number、Rt と書かれることもある)が用いられ、時点 t における感受性集団の割合をR0に乗ずることで、時点 t に引き起こされる感染の平均数が得られる。Reが 1 より低く維持された場合、集団内での症例は徐々に減少し、病気は排除される。ある集団において病気に対する免疫をもつ人の割合がHITを上回ると、症例数はより早く減少し、アウトブレイクはさらに起こりにくくなり、起こったとしてもより小規模なものとなる。Reが 1 を上回ると、病気の発生数の減少はみられなくなり、病気は集団内を活発に拡散し、通常よりも多くの人々に感染が起こる。
これらの計算には集団が均質で十分に混ざり合う、すなわち集団内の全ての人々が接触を行うという2つ目の仮定が存在しているが、現実集団のモデルとしては、限られた数の他人と比較的密接な接触を行う社会的ネットワークとしての記述のほうが適切である。このようなネットワークでは、地理的・物理的に近接している人物の間だけで伝染が起こる。ネットワークの形状とサイズによって病気のHITは変化し、発生数は増加したり減少したりする可能性が高い。均質でない集団においては、R0は感染力をもつ「典型的な」人物によって引き起こされる症例数の指標とみなされ、その値は個々人がネットワーク内でどのように相互作用しているかに依存するようになる。高度に連結されたネットワークでは病気の伝染はより容易に起こり、R0とHITは連結の少ないネットワークよりも高くなる。
ウイルスの進化への影響
選択圧
集団免疫はそれ自身が特定のウイルスに対する選択圧として働き、ウイルスの進化に影響を与える。このケースでは、エスケープ変異株(escape mutant)と呼ばれる、集団免疫を回避してより容易に拡大できる新たな株の出現が促進される。分子レベルでは、ウイルスの表面抗原(一般的にはウイルスのカプシドタンパク質)をコードするウイルスゲノム領域に変異が蓄積してエピトープが変化する、抗原ドリフトと呼ばれる変化が生じる。その他にも、別々のウイルスゲノム断片の再集合による変化が生じて新たな血清型が生み出されることもあり、抗原シフトと呼ばれる。こちらは複数の株が出回っているときに起こりやすくなる。このような変化が生じるとメモリーT細胞はもはやウイルスを認識できず、そのため人々は優勢株に対して免疫がない状態となる。インフルエンザとノロウイルスのいずれの場合も、流行することで新たな優勢株が出現するまで一時的に集団免疫が誘導されるため、流行は連続的な波となる。このウイルスの進化は集団免疫に対する課題となっており、特定の血清型に対する効果にとどまらない、広域中和抗体(broadly neutralizing antibody)や「ユニバーサルワクチン」(universal vaccine、万能ワクチン)の開発が現在行われている。
血清型の置換
ある血清型に対し高水準の免疫が存在するためにその血清型の有病率が減少し、そこへ置き換わる形で他の血清型が増加する、血清型置換(serotype replacement)または血清型シフト(serotype shifting)と呼ばれる現象が生じることがある。肺炎球菌Streptococcus pneumoniaeに対する初期のワクチンは、薬剤耐性型を含む、ワクチンに含まれる血清型の鼻咽頭保菌率を大きく減少させたが、その減少はワクチンに含まれない血清型の保菌率の増加によって完全に相殺された。しかし、ワクチンに含まれない血清型はワクチンに含まれる血清型よりも侵襲性が低かったため、疾患の発生数が比例して増加することはなかった。その後、新たに出現した血清型にも効果がある肺炎球菌ワクチンが導入され、その増加に対抗することができるようになった。将来的なさらなるシフトの可能性は残されているが、それに対処する戦略としては、ワクチンに含まれる血清型の拡張や、より多くの表面抗原を含む全細胞不活化ワクチン、または複数の血清型に存在するタンパク質を標的としたワクチンの開発などが挙げられる。
COVID-19
アストラゼネカとワクチンを共同開発責任者の1人、オックスフォード大学のアンドリュー・ポラードは変異ウィルスが蔓延している中、集団免疫の獲得は不可能だとの認識を示し、ワクチンで感染拡大の速度を抑制できても流行を完全に止めることは不可能だとした。集団免疫を目指すワクチン接種政策にすべきではないと発言した。
ブースト(増強)
予防接種・ワクチン
集団内の免疫水準を高める主要な方法は、予防接種であり、自然感染よりもはるかに安全な方法で保護効果をもたらす。予防接種の概念は牛痘にかかった酪農家が天然痘に対して免疫を有するという観察に基づいたもので、天然痘予防のための牛痘ウイルスの接種として開始された。一般的にワクチンによって保護を行おうとする病気が引き起こされることはなく、重大な副作用は自然感染による合併症よりきわめて低頻度である。免疫系は自然感染とワクチンの区別を行わず、どちらに対しても能動免疫を形成するため、予防接種によって誘導される免疫は、病気に罹患し回復する過程で誘導される免疫と同様のものである。予防接種による集団免疫を達成するため、ワクチン製造者は不全率(免疫が誘導されない、または減衰する率)の低いワクチンの生産を目指し、政策立案者はその利用の推奨を目指す。ワクチンの導入に成功し広く利用されるようになると、ワクチンによって保護される病気の発生数の急激な減少が観察され、必然的にその病気による入院者数や死者数も減少する。
ワクチンの効果が100%であると仮定すると、集団免疫閾値を計算する式は、病気を排除するのに必要な予防接種水準 Vc を計算するためにも利用することができる。しかし、ワクチンの効果は多くの場合完璧なものではないため、ワクチンの有効率 E(effectiveness)を考慮に入れる必要があり、Vcは次のようになる。
E が (1 − 1/R0) よりも小さい場合、集団が完全に予防接種を受けた場合でも病気の排除は不可能になる。同様に、無細胞百日咳ワクチンでみられるように、ワクチンによって誘導された免疫が減衰することがあるため、集団免疫を維持するためにはより高い水準の追加免疫が必要である。集団内での病気の蔓延が終息すると、自然感染による集団内の感受性割合の低下がなくなり、予防接種がこの減少に寄与する唯一の手段となる。有病率とワクチンの接種率、有効率との関係は、集団免疫閾値から有効率 E と集団内で予防接種を受けている割合 pv の積を引いたものとなる。
ワクチンの接種率またはワクチンの有効率の増加のいずれも病気の発生数をさらに低下させる。症例数の減少率は病気のR0に依存し、R0の値が小さいほど急激な減少がみられる。ワクチンは通常、成分に対する重度のアレルギーなど、医学的な理由でワクチン接種を受けられない人が少なからずいる。しかし、ワクチンの有効性と接種率が十分に高ければ、このような人々を集団免疫によって保護することができる。ワクチンの有効性は、一生続くものと、時間の経過に伴い低下するものがある。そのため、一部のワクチンに関しては追加接種が推奨されている。
受動免疫
個人の免疫は、病原体に対する抗体を持つ人物から他の人物へ移行することで、受動的にも獲得される。自然現象としては移行抗体があり、主にIgG抗体が胎盤や初乳を通じて胎児や新生児に移行する。また人為的に行うことも可能であり、免疫を持つ人物の血清や血漿を免疫不全症の人に注入することにより受動免疫の獲得が行われる。受動免疫による保護効果は即座に発揮されるが、長く続かないため、集団免疫への寄与は一時的なものである。
インフルエンザや破傷風など、胎児や新生児が特に重症となる疾患に関しては、妊娠女性が子供への抗体移行を目的とした予防接種を行う場合がある。
費用便益分析
一般に使用されている予防接種は、個人や集団全体の病気や後遺症を起こすリスクを減らすため、治療など他の医学的介入と比較して、費用対効果が高い。予防接種の費用対効果が高いため、多くの国では推奨される予防接種は基本的に無料である。
集団免疫は、予防接種プログラムの費用便益分析を行う際に、考慮に入れられる場合が多い。これは、高い水準の免疫がもたらす正の外部性と見なされており、集団内に集団免疫が形成されなければ生じなかった、病気の減少による追加的な利益を生み出す。そのため、費用便益分析に集団免疫を含めると、費用対効果または費用便益比はより好ましい結果となり、予防接種によって回避できる症例数が増大する。
集団免疫の利益を推定するために行われる研究デザインには、「予防接種を受けたメンバーのいる世帯における疾患発生率の記録」「予防接種を行うエリアと行わないエリアの無作為化」「予防接種プログラムの開始前と後の発生数の観察」などが含まれる。これらにより、病気の発生率は直接的な防御効果のみから予測される水準を超えて減少する可能性が観察でき、集団免疫が減少に寄与したことを示している。血清型置換を考慮すると、予防接種の予測される利益が減少する。
歴史
集団全体の免疫を意味する用語として「集団免疫(herd immunity)」という語は1923年に、さまざまな程度の免疫を持つマウス集団での疾患致死率を調査する研究において初めて使用された。
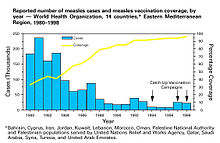
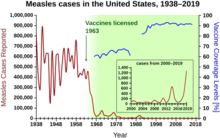
集団免疫は、1930年代に多くの小児が麻疹に対して免疫を獲得すると、免疫を持たない小児の間でも新たな感染の数が一時的に低下することが観察され、自然発生する現象として認識された。このような知見にもかかわらず、1960年代に麻疹ワクチンの集団予防接種が始まるまで、麻疹を抑制し撲滅する取り組みは成功しなかった。
その後、予防接種による集団免疫の獲得は一般的なものとなり、多くの感染症において拡大防止に成功した。集団予防接種や、病気の根絶についての議論、予防接種の費用便益分析によって、「集団免疫」の概念は広く用いられるようになった。1970年代には、集団免疫閾値の計算に用いられる定理が開発された。1960年代から1970年代の天然痘根絶運動では、アウトブレイクの拡大を防ぐために感染者の周囲の全ての人物に免疫付与を行う包囲接種が行われた。
しかし、集団予防接種と包囲接種が一般に行われるようになると、集団免疫の複雑さと困難が現れるようになった。感染症の拡大のモデル化は当初、集団全体が良く混ざり合うといった、現実には存在しない多数の仮定をしていたため、より正確なモデルの開発が行われている。
近年、微生物の優勢株が集団免疫で変化するとする説があるが、それは集団免疫が微生物に対する選択圧としてはたらく、またはある株に対する集団免疫が他の既存株の拡大をもたらすためである。
関連項目
- 獲得免疫系
- 基本再生産数
- 感染症の数理モデル (英語版)
- 感染免疫 (英語版)
- 感染症の意図的な感染 (英語版)
- ワクチン忌避
- ワクチンで予防できる病気 (英語版)
- 世界予防接種週間 (英語版)
- ワクチン接種政策 (英語版)
- アメリカにおける麻疹の再流行 (英語版)
- 新型コロナウイルス感染症 (2019年)
外部リンク
- 集団免疫とは何ですか。 厚生労働省
- 集団免疫について 日本プライマリ・ケア連合学会
- ワクチンにはどんな役割があるの? Know VPD!
- 集団免疫シミュレーション(英語) written by Shane Killian and modified by Robert Webb
- 集団免疫シミュレーション(英語)
- GACVS; ワクチン安全性に関するグローバル専門家委員会 (2015-12-17) (pdf). HPVワクチンの安全性に関する声明(全文仮訳) (Report). 世界保健機関. https://www.mhlw.go.jp/file/05-Shingikai-10601000-Daijinkanboukouseikagakuka-Kouseikagakuka/0000125190.pdf 2018年4月20日閲覧。. Statement on Safety of HPV vaccines, 17 December 2015. 第19回・厚労省副反応検討部会による資料
|
新型コロナウイルス感染症 (COVID-19)
| |||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| SARSコロナウイルス2 |
|
||||||||||||||||||
| 治療 |
|
||||||||||||||||||
| 感染拡大 | |||||||||||||||||||
| 影響 (コロナ禍) |
|
||||||||||||||||||
| 社会の対応 |
|
||||||||||||||||||
| 組織 |
|
||||||||||||||||||
| その他関連項目 | |||||||||||||||||||